Har vi råd til å fortsette å levere helsetjenester på 1990-pil-og-bue vis?
- Mathias Prag

- Nov 15, 2019
- 10 min read
Updated: Nov 24, 2020

Serie: Mobilteknologi i Helse
Historien bak min karriere i IKT innen helse begynner nokså dramatisk med at jeg en gang hadde et uhell som gjorde at jeg måtte på sykehuset og utredes for blant annet brudd i håndleddet, som senere måtte opereres.
Hver gang jeg fikk innkalling til time på sykehuset fikk jeg en bunke med dokumenter i postkassen, stort sett bestående av den samme informasjonen hver gang, og hver gang jeg ankom sykehuset måtte jeg fylle ut et papirskjema med de samme spørsmålene – navn, alder, kjønn, allergier, graviditet – du vet hvordan regla går. For meg som jobber med IT, og sikkert flere med meg, ble denne repetisjonen og ineffektiviteten ganske nedslående, og det tok ikke mange nanosekunder før jeg tenkte at Helse-Norge trenger hjelp! Sett fra mitt ståsted, ville den naturlige løsningen på problemet være mobilteknologi.
Én applikasjon i hånden er bedre enn ti på månen
Som tenkt, så gjort. Relativt kort tid etter uhellet, fikk jeg en jobb i Helse-Norge. Ikke overraskende, observerte jeg at mange av dagens IKT løsninger er gamle og utdaterte og til dels proprietære – og da blir det en utfordring å innføre moderne teknologi.
Etter mengden applikasjoner å dømme kunne det også virke som om hver lege hadde minst én personlig applikasjon som var forskjellig fra, men med de samme kjennetegnene, som de andre applikasjonene – gamle og utdaterte. Disse applikasjonene “snakket” heller ikke sammen, og informasjon ble ikke delt mellom dem.
Fordi den grunnleggende infrastrukturen er utdatert, er det minimalt bruk av smarttelefoner, nettbrett og andre typer moderne digitale arbeidsflater og moderne digitale verktøy for samhandling i Helse-Norge. Sett fra et IT-ståsted er konsekvensen at det blir det et uforholdsmessig stort kostnadspådrag i drift og forvaltning av gamle løsninger. For det andre fører det til en ineffektiv samhandling internt i Helse-Norge, her snakker vi fax, ISDN og taxi. Slik ineffektiv samhandling medfører store kostnader, og dette er penger som kunne og burde gått til bedre pasientbehandling.
«Sett fra et IT-ståsted er konsekvensen at det blir et uforholdsmessig stort kostnadspådrag i drift og forvaltning ... og dette er penger som kunne og burde gått til bedre pasientbehandling»
Til sammenlikning: NAV lagde allerede i 2014 en app for oppfølging av sykefravær (Arntsen, 2014). Før sesjon i Forsvaret, må ungdom fylle ut egenerklæring, som blant annet inneholder helseopplysninger, og som fylles ut, riktignok ikke via en app, men gjennom en løsning på nettet (Forsvaret, 2019). De fleste banker har sikre apper og samhandlingsløsninger for bruk både internt og med sine kunder, og de fleste holder ønsker beskytte sine penger og økonomiske forhold. Kommuner leverer mange tjenester via apper. I tillegg vil mobilteknologien fortsette å utvikle seg til å bli raskere og sikrere (Digi.no, 2018), og den har allerede en stor utbredelse (92%) i befolkningen, (Statistisk sentralbyrå, 2018). Dette er det foretrukne moderne digitale arbeidsverktøyet folk flest bruker. Det er på høy tid å ta noen grep som bidrar til et mer effektivt og bærekraftig Helse-Norge, og redusere finansiering av gammel og utdatert 1990-pil-og-bue teknologi!
Så hvordan henger dette sammen med mobilteknologi, tenker kanskje du?
Vi er tilbake til da jeg gjentatte ganger fylte ut det samme skjemaet på sykehuset: det er et stort behov for mer effektive og fleksible samhandlingsløsninger mellom pasient/pårørende og sykehus. For det første, så gjør digitalisering av samfunnet og ny teknologi det mulig med raskere og mer effektiv kommunikasjon gjennom digitale kanaler, enn på dagens gammeldagse 1990-pil-og-bue vis. For det andre, er smarttelefoner så utbredt blant nordmenn at det er et naturlig redskap å samhandle med. Den opparbeidede teknologikompetansen i befolkningen vil lette både implementering, læring og bruk.
Det er ikke bare i grensesnittet mellom pasient og pårørende det er behov for mobilteknologi. Både klinikere og andre ansatte på sykehuset har også behov for å bruke funksjonalitet på mobiltelefoner. For eksempel har leger behov for å ta bilder, for raskt å få en annen leges vurdering (Norsk Rikskringkasting, 2019). Strengt tatt har de ikke lov til dette, men av hensyn til en best mulig behandling av pasienten (pasientsikkerheten) gjøres det. Men, fordi det gjøres på private mobiler, er det er ikke kontroll og sporbarhet på det. Funfact: Denne typen bruk kalles ofte «skygge-IT».
Automagisk friksjonsfjerning
Og ikke nok med det, som gateselgere typisk sier, bruk av mobilteknologi vil også åpne for langt større fleksibilitet og effektivitet. Tatt i betraktning at ca. 200.000 planlagte polikliniske konsultasjoner per år ikke blir gjennomført (Riksrevisjonen, 2018), åpner teknologien for en mer dynamisk og fleksibel dialog. Det kan sikkert være flere årsaker og sammenhenger bak de høye forfallstallene, og jeg tror ikke klinikere driver dank hvis en pasient ikke møter, men uansett hvordan man vrir og vender på det koster denne friksjonen penger.
Når jeg sier «dynamisk og fleksibel dialog», så mener jeg at det må bli lettere for pasienten å gi beskjed om at de ikke kommer, endre avtaletidspunkt, sette opp påminnelser og gi beskjed om forsinkelser. Det er også mulig å inkludere annen relevant informasjon for å for eksempel beregne reisetid og reisevei: pasientens posisjon kan kobles til informasjon om offentlig transport, veiarbeid, ulykker, værdata og andre relevante kilder for å nøyaktig beregne ankomsttid. Ved bruk av posisjonering kan også pasienten «automagisk» sjekkes inn og veiledes til riktig sted på sykehuset ved hjelp av kartfunksjonalitet, tilsvarende eller integrert med for eksempel appen MazeMap (MazeMap, 2019).
«Helse-Norge må snarest etablere, tilrettelegge for og innføre prinsippet ‘Write once - read many' - kontroller og verifiser - ferdig snakket»
Dette bringer meg tilbake til der min frustrasjon oppsto: på sykehuset, hvor jeg fylte ut samme skjema hver gang. Helse-Norge må snarest etablere, tilrettelegge for og innføre prinsippet «Write once – read many» - kontroller og verifiser – ferdig snakket. Å innføre prinsippet vil kreve en relativt stor innsats når hovedmengden av teknologi som brukes på sykehus er bygget på gammel teknologi i kombinasjon med ny teknolog. Men hvis man får det til, vil det ha overveiende stor effekt og verdi.
Et pil-og-bue-stikk i siden
Ofte tenker jeg: «hva ville jeg gjort hvis jeg skulle bygge denne infrastrukturen?» Jeg antar at de fleste har en viss idé om hvordan det er på et sykehus. Det er ansatte, pasienter, pårørende og publikum over alt – hele tiden. Det trilles på senger med og uten pasienter, rullestoler og medisinsk utstyr. Det bæres på sengetøy, provisjon, papirer, hjelpemidler – «you name it». Et sykehus er, med andre ord, et pulserende miljø med mye bevegelse og omfattende logistikk. Jeg lar den henge litt.
Situasjonen i dag er at personopplysninger ligger spredt rundt på mange forskjellige steder, i mangfoldige systemer og applikasjoner. Og hvorfor er det slik? Jo, enkelt forklart fordi mange av dagens systemer er så gamle at de ikke kan snakke sammen.
Jeg mener at vi ikke lengre burde ta oss råd til å levere helsetjenester på gammeldags 1990-pil-og-bue-vis. Det går på pasientenes bekostning og det er et stikk i siden til de som allerede er syke. Hvis jeg i mitt sykehus skulle laget en infrastruktur for kommunikasjon mellom institusjon og pasient ville jeg gjort som følger:
Database med personopplysninger Jeg ville samlet alle personopplysninger på ett sted. Denne typen informasjon har behov for spesiell beskyttelse og det er langt billigere og lettere å beskytte dette ene, omfattende systemet, fremfor alle de forskjellige systemene og applikasjonene som nå ligger spredt rundt. Alle systemer og applikasjoner som har behov for tilgang til personopplysninger gjør oppslag i denne basen, og av sikkerhetsgrunner ville jeg hatt stålkontroll på «hvem, hva og hvor» som har tilgang på disse opplysningene, selvfølgelig med logging.
Åpne industristandard API for alle systemer og applikasjoner Application Programming Interface (API) er byggesteinen som muliggjør samsnakkingen mellom systemer, noe som leder meg tilbake til temaet mobilteknologi, mikrotjenester og tilgjengelighet. Appene og mikrotjenestene på mobiltelefonen kan hente informasjon fra de tunge underliggende systemene og applikasjonene. Klinikere, portører og andre sykehusansatte kan på denne måten få tilgang til den informasjonen de trenger, når de trenger det. Slik situasjonen er i dag er det ofte en kø av leger og sykepleiere for å få tilgang til en sykehus-PC. Det blir tatt notater på papir, som oppbevares i lommer eller andre steder, som glemmes, mistes, forlegges, tas med hjem osv. Det er en sånn passe kontroll, men ingen sporbarhet.
Framtidsrettet utviklerteam Jeg ville hatt et team med utviklere som var i kontinuerlig dialog med sluttbrukere om deres behov. Dette for å tilrettelegge, tilpasse, teste og tilgjengeliggjøre applikasjoner på en smarttelefon eid av sykehuset. Oppdateringer må gjøres med hyppige mellomrom for å unngå store mengder med kode å ha kontroll på. Glem forvaltning av kildekode: se fremover! Og bare for å være på den sikre siden: jeg kan forutsette at IKT utgiftene blir som de er i dag, men det er hos sluttbrukeren verdiskapningen skjer. Hvis den forbedres og effektiviseres, blir regnestykket positivt.
Kontroll på smarttelefoner og nettbrett Det er ikke tvil om at smarttelefoner brukt av helsesektorens ansatte har behov for gode sikkerhetsmekanismer. Telefonens innhold må kunne slettes “remote” hvis den kommer på avveie. Enhetene må kunne bruke VPN når den er tilkoblet WiFi utenfor sykehuset, og applikasjonene må leve i sin isolerte boble. Dette vil også sikre grensesnittet mot operativsystemet. Enterprise Mobility Management (EMM) eller Mobile Device Management (MDM) løsninger er til for å sikre smarttelefoner og nettbrett. EMM løsninger har mekanismer for å sikre applikasjoner, data og trafikk. Denne teknologien er relativt moden og leveres av flere store velkjente produsenter, som for eksempel IBM, Citrix og Microsoft (Wikipedia, 2019). Med smarttelefoner eid av sykehuset i kombinasjon med EMM/MDM vil det etableres kontroll og sporbarhet på for eksempel bruk av kamera for å sende bilde til en annen lege for en «second opinion».
Kort oppsummert: teknologien finnes for å levere helsetjenester på en moderne måte som innfrir ansattes, pasienters og pårørendes forventninger.
Viltmålskyting med dårlig avkastning
Tilbake i dagens Helse-Norge, blir store prosjekter i stor grad organisert og gjennomført som programmer, hvor man slavisk følger en fossefallsmetodikk – en sekvensiell gjennomføring av prosjektaktiviteter og store leveranser. Disse programmene har i tillegg et introvert teknologifokus, som resulterer i løsninger som løfter dagens 1990-pil-og-bue løsninger til en Y2K-versjon. For å sette det litt på spissen, hadde du jublet over å få bruke Windows 2000 i dag? Jeg har hørt rykter om at det er bedre i noen regioner.
«Store prosjekter i Helse-Norge blir organisert og gjennomført som programmer, hvor man slavisk følger en fossefallsmetodikk … For å sette det litt på spissen, hadde du jublet over å få bruke Windows 2000 i dag?»
Trenden i markedet er imidlertid bruk av agile metoder med etablering av Minimal Viable Product (MVP): tett og fortløpende dialog med sluttbruker, feil og korriger raskt med kontinuerlige oppdateringer og forbedringer, bruk av skytjenester på tjenester hvor det er hensiktsmessig, mikrotjenester på moderne arbeidsflater osv. (har De hørt det før?).
Hvorfor har den agile tilnærmingen fått grobunn? Fordi prosjektgjennomføring i IKT-bransjen er som å skyte på bevegelig mål: teknologiutviklingen raser av sted mens prosjekter kjøres. Med den tilnærmingen, organiseringen og metoden som brukes nå, med gjennomføring og store programmer over flere år, er ikke teknologien den samme når prosjektet er ferdigstilt som når man startet. Altså vil heller ikke løsningene være de samme. Konsekvensen er at man anskaffer og implementerer gamle løsninger.
For eksempel:
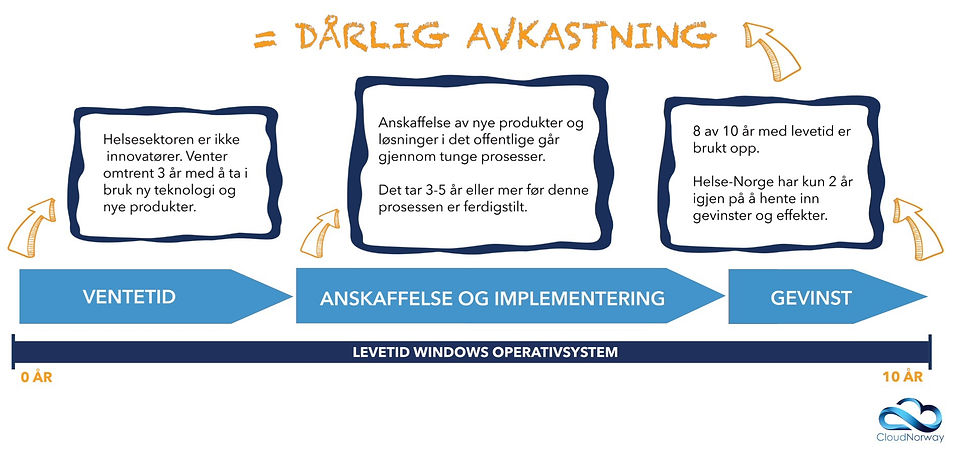
Levetiden til Windows operativsystemer har frem til før Win10, hatt en levetid på omtrent 10 år. Helse-sektoren ønsker ikke å være de første som tar i bruk nye produkter, altså venter de i omtrent 3 år med å ta i bruk nye løsninger. Anskaffelse av nye produkter og løsninger i det offentlige, skal organiseres, kravstilles, konkurranse skal utlyses og løsninger skal velges. Deretter skal det planlegges, organiseres, struktureres, gjennomføres og implementeres. Resultatet er at man bruker 3-4, kanskje 5 år eller mer før man er ferdig. Da har det i værste fall gått 8 av de 10 årene som er operativsystemets forventede levetid, og man har kun 2 år igjen på å hente inn gevinster og effekter. Det er relativt åpenlyst at det blir en dårlig avkastning på investert kapital.
Jeg sier som Nike – just do IT!
De tre P’ene: pasienten, prioriteringer og penger
Når vi først snakker penger – når det diskuteres IKT løsninger, er det vanligvis et sterkt søkelys på å følge lover og retningslinjer, krav og kostnader, og mindre (les: lite) fokus på verdiskapning og gevinstrealisering.
Tilbake til mitt sykehus igjen – jeg ville sett på hva som diskuteres på styrerommet, hva sykehuset blir målt på, og den aktivitetsbaserte finansieringen. Jeg ville sett på hvilke ledd i pasientforløpet som kan løses bedre med IKT, omfanget av hva som må gjøres, og hvor mye det koster. Deretter ville jeg målt dette opp mot kost/nytte, kontantstrøm analyse og Return On Investment (ROI), i tett samarbeid og samråd med klinikere.
Noen tilfeldige og hypotetiske eksempler på dette er:
Hva hindrer klinikere i å bruke tid på pasientrettet arbeid?
Hvor mye tid går med på å lete etter senger, rullestoler, tissestoler og medisinsk utstyr osv.?
Hvor mye tid brukes for å finne hverandre?
Hvor mye tid går med på å notere på papir/skrive ut, for så å føre inn i Elektronisk Pasient Journal (EPJ) eller annet?
Hvilke kvalitetsindikatorer kan forbedres med hjelp fra IKT?
Kan IKT bidra til bedre planlegging og kapasitetsutnyttelse?
Kan IKT brukes til å forbedre klinisk eller annen logistikk?
Kan vi få til en mer effektiv samhandling internt og eksternt (og får vi betalt for det)?
Prioriteringen vil være smertefull, for alt kan ikke gjøres. Sykehuset må fortsatt fungere og levere det det skal av pasientbehandling, det er det som er eksistensgrunnlaget. Å ha et teknologisk målbilde med tilhørende utviklingsplan for hva som skal gjøres, og hvilke gevinster som kommer ut av det, vil gjøre det lettere å prioritere, finansiere, gjennomføre og følge opp gevinstene.
«Prioriteringen vil være smertefull, for alt kan ikke gjøres. Sykehuset må fortsatt fungere og levere det det skal av pasientbehandling, det er det som er eksistensgrunnlaget»
Summa Summarum
IKT har kommet for å bli, og vil være en sentral bærebjelke for å forbedre hvordan helsetjenester blir levert. Å være suksessfull med implementering av IKT-systemer i helseseksjonen krever en systematisk og analytisk fremgangsmåte. Skal du ha verdi av IKT, se først på hva som diskuteres på styrerommet, hvordan finansieringsgraden kan økes og hvordan IKT kan forbedre områdene sykehuset blir målt på. Sett pasienter og pårørende i sentrum, og kartlegg hvilke IKT tjenester som kan forbedre «kundeopplevelsen»: fra den første kontakten til pasienten er utskrevet.
Mål kundeopplevelsen og samle inn tilbakemeldinger fra pasienter og pårørende. Innfør prinsippet om “write once - read many” - kontroller og verifiser. Bruk industristandarder så langt det lar seg gjøre. For å få applikasjoner og systemer til å snakke sammen, krev for eksempel at leverandører bruker Fast Healthcare Interoperability Resources (FHIR) i API grensesnitt, og gjør det samme selv.
Jeg anbefaler sterkt å implementere en kost/nytte analyse på «use-casene». Gjennomfør de leveransene som har positiv kost/nytte med agile metoder, og i mindre iterasjoner, med kontinuerlige leveranser - forkast mastodontiske programmer og “big-bang” tilnærming.
Det er utvilsom et stort behov i Helse-Norge for mobilitet og tilgang til informasjon der det trengs, når det trengs, for mer en mer effektiv hverdag - til det beste for både sykehus og pasient. Informasjonstilgang hadde spart både meg og klinikere for mye gjentakende tidsforbruk da jeg var pasient, og sykehusene for uforholdsmessige store kostnadspådrag i drift og forvaltning. Derav ville en større andel av investert kapital gå direkte til bedre pasientbehandling. I det store og det hele, er det jo dette som er sykehusenes eksistensgrunnlag.
I neste blogg i denne serien vil jeg ta dette et steg videre, og skrive om innendørs mobilteknologi og bruk av 5G i helsesektoren.
Referanser:
Arntsen, E. (2014, Januar 21). Hentet fra https://www.arbeidsrettsadvokaten.no/nav-med-app-oppfolging-av-sykefravaer/
Digi.no. (2018, Januar 9). Hentet fra https://www.digi.no/artikler/den-nye-normalen-i-smarttelefoner/415862
Forsvaret. (2019). Hentet fra https://forsvaret.no/egenerkl%C3%A6ring
Helsedirektoratet. (2019). Hentet fra https://www.helsedirektoratet.no/tema/finansiering
MazeMap. (2019, Oktober 15). Hentet fra https://www.mazemap.com/hospitals
Norsk Rikskringkasting. (2019, Mars 12). Hentet fra https://www.nrk.no/norge/sykehusleger-tar-pasientbilder-med-privat-mobil-1.14468244
Riksrevisjonen. (2018, November 06). Hentet fra https://www.dagensmedisin.no/artikler/2018/11/06/-sykehuspoliklinikkene-utnytter-ikke-legekapasiteten-godt-nok/
Statistisk sentralbyrå. (2018, Desember 31). Hentet fra https://www.ssb.no/statbank/table/12344/tableViewLayout1/
Wikipedia. (2019, September 29). Hentet fra https://en.wikipedia.org/wiki/Enterprise_mobility_management


Comments